V значит вакцина
Как работает иммунитет? Как работают вакцины? В чем разница между различными вакцинами? Изменят ли вакцины вашу ДНК?
Почти полтора года назад, в конце февраля, мы перевели статью «Вы скорее всего заразитесь коронавирусом». Ее основной мыслью была идея о неизбежности заражения коронавирусом и то, что скорее всего, он станет сезонной болезнью, которая будет сопровождать человечество отныне и на долгие годы так же, как и грипп, а единственным инструментом в борьбе с коронавирусными инфекциями будет вакцина.
И вот, в июне \(2021\), у нас есть вакцина, но количество вакцинированных оставляет желать лучшего. Сразу обозначу: если вы абсолютно уверены, что вакцинация – это заговор государств, транснациональных корпораций и (или) лично Билла Гейтса, то можете закрывать эту страницу. Я не собираюсь вас переубеждать. Почему? Вас никто не сможет переубедить, пока вы сами не допустите хотя бы малую вероятность того, что возможно, вы что-то не понимаете.
Но вернемся к текущему. В этой статье я сделаю краткий обзор иммунной системы, расскажу, как работают разные вакцины, и попробую разъяснить некоторые мифы и заблуждения.
Как работает иммунная система?
Иммунная система настолько огромна и многообразна, что для ее полноценного описания можно выделить отдельную статью. Но сделать краткий обзор можно, а может, даже нужно.
В основе имунной системы лежит дифференциация своих и чужих клеток. Свои клетки хорошие и их мы не трогаем, а вот чужие – гнать с глаз долой. Так сразу поднимается два вопроса:
№1. Как понять кто свой, а кто – чужой?
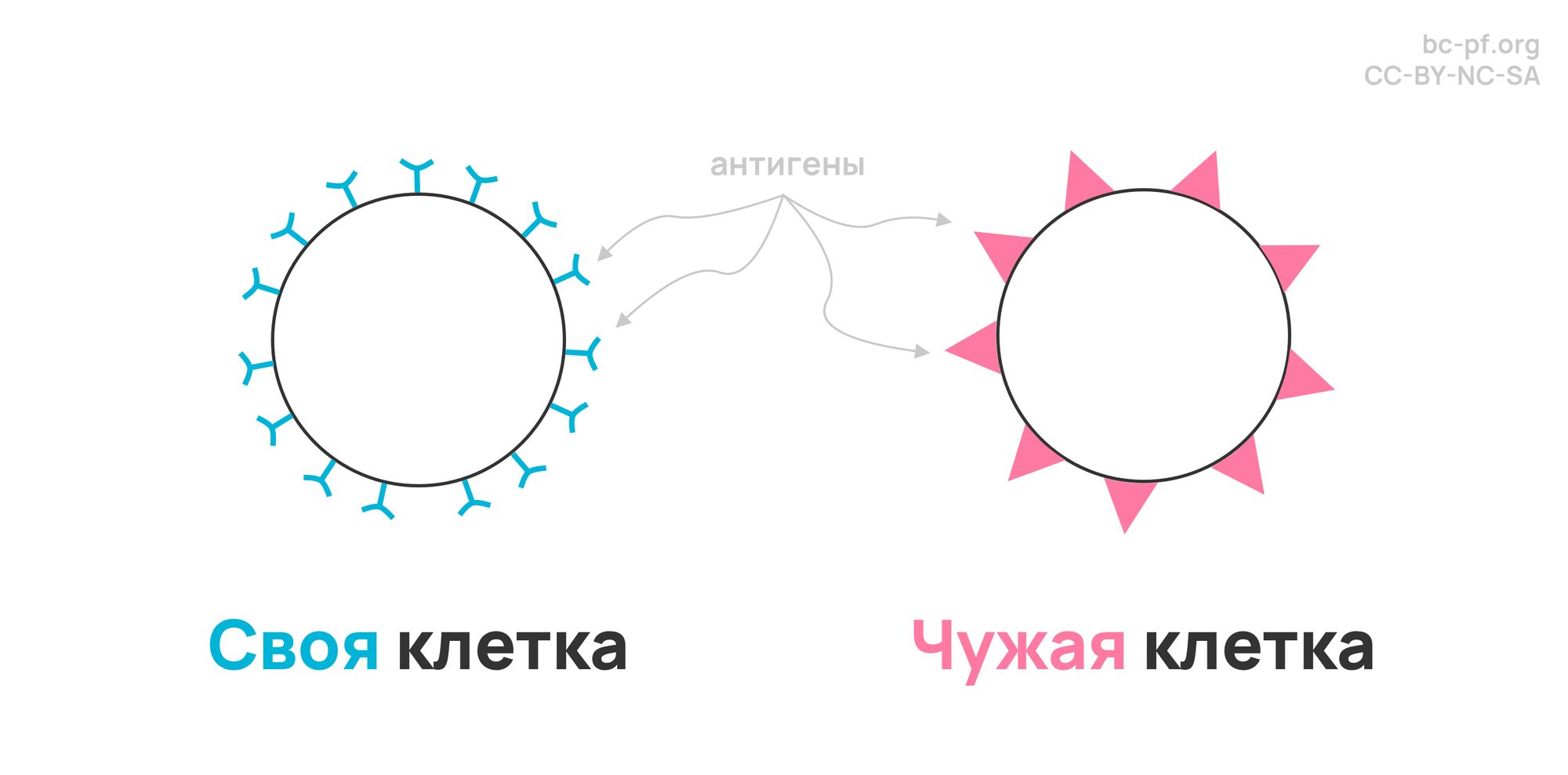
С помощью антигенов. Антиген – некая молекулярная структура, находящаяся на поверхности клетки. Свои антигены – те, которые можно встретить на обычных клетках человека, а чужие – те, которых на клетках людей быть не должно, значит это туземцы (как правило, вредоносные). Вредоносных туземцев мы будем называть патогенами.
Антигены не имеют ничего общего с генами. Слово антиген является сокращением от antibody generator (производитель антител).
И тут можно задаться вопросом: а зачем патогенам так выдавать себя? Зачем им нужны антигены, по которым мы четко можем понять, что они чужеродные? Было бы более логичным пытаться замаскировать себя под «своих» в организме человека? Не совсем так. Важно понимать, что антигены — это не декоративные игрушки на елке, а вполне себе функциональные элементы, востребованные в жизненном цикле патогена. Можно в качестве аналогии привести зебру: если вы охотник на зебр, то для вас окрас зебры выглядит крайне опрометчиво. Так, если вы увидите черно-белые полоски, вы точно поймете — перед вами зебра. Но для зебры полоски не просто декорация, а вполне себе функциональный элемент: правда ученые еще не разобрались, какую именно функцию эти полоски выполняют — помогают ли с терморегуляцией или отпугивают насекомых.
Точно так же антигены выполняют определенные функции для патогенов. Например, так называемый спайковый (S-белок или тот самый шип) белок коронавируса помогает ему проникать в клетки человека.
Интересно, что в организме каждого человека с рождения присутствует набор из примерно сотни различных детекторов (рецепторов), которые могут распознавать около тысячи различных антигенов. Эти детекторы и составляют основу врожденного иммунитета – набора биохимических реакций, которые выступают в качестве первой линии защиты от патогенов.
А кто стоит на второй линии? Приобретенный иммунитет. Здесь, в качестве детекторов выступают антитела, которые гораздо более специфичны и за счет этого более вариативные. Для понимания масштаба: с помощью различных антител можно распознать свыше \(10\) миллионов различных антигенов.
№2. А как прогнать чужих?
Как только рецептор или антитело распознает антиген, это служит своего рода сигналом для других клеток, что пора начинать уничтожение.
На сигналы врожденного иммунитета приходят лейкоциты: нейтрофилы, эозинофилы, базофилы, моноциты и лимфоциты. Воспользуемся аналогией, приведенной на ресурсе BioNinja (там же есть более детальное описание каждого лейкоцита):
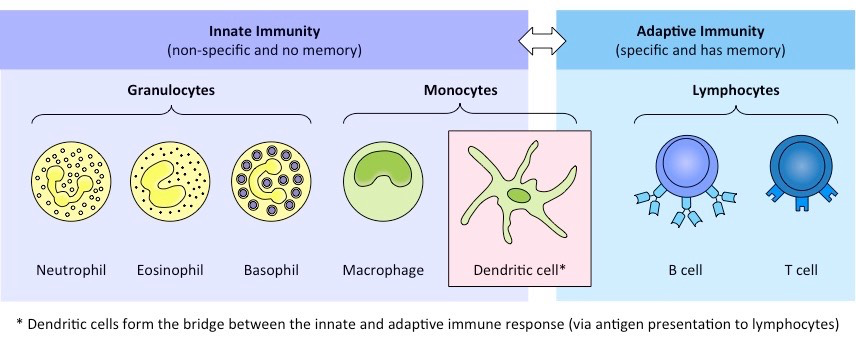
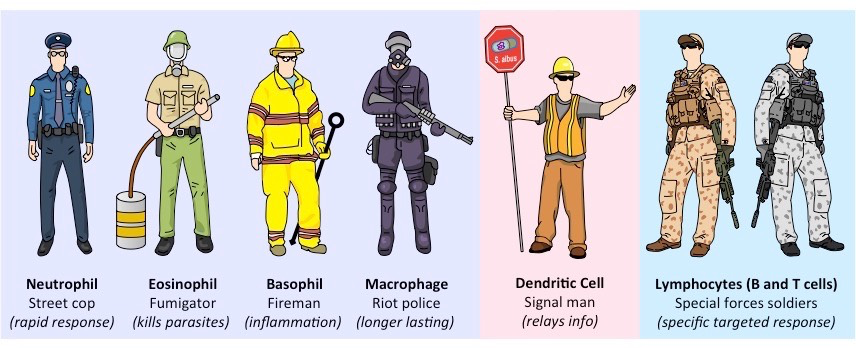
Нейтрофилы – это самые распространенные лейкоциты, которые могут пожирать патоген (буквально поглощать его как пакман) и уничтожать с помощью лизосом (лизосомы – это своего рода «желудок» клетки). Кстати, именно поэтому нейтрофилы одноразовые. Аналогия BioNinja – нейтрофилы точно уличные полицейские: быстро реагируют на ситуацию, но не обладают особыми навыками.
Эозинофилы – включаются при аллергиях и паразитических инфекциях. Вместо грубого пожирания патогена, они «распыляют» молекулы, которые уничтожают клеточную мембрану патогена. Эозинофилы своего рода борцы с насекомыми (фумигаторы).
Базофилы – братцы, которые наводят суету. Более серьезно – они инициируют воспаление, выделяя гистамин и гепарин. Воспаление помогает заблокировать распространение патогена и привлекает к себе фагоцитов.
Моноциты бывают двух типов: макрофаги и дендритные клетки. Макрофаги пожирают (процесс формально называется фагоцитозом) патогены; а еще сами макрофаги многоразовые. Дендритные клетки передают сигнал об инфекции другим лимфоцитам.
Наконец, лучшие из лучших – лимфоциты. Существуют В-лимфоциты (в рамках гуморального иммунитета) и Т-лимфоциты (в рамках клеточного иммунитета). Оба вида лимфоцитов могут образовывать иммунитет сами по себе, но в организме человека они взаимосвязаны.
Как работают лимфоциты
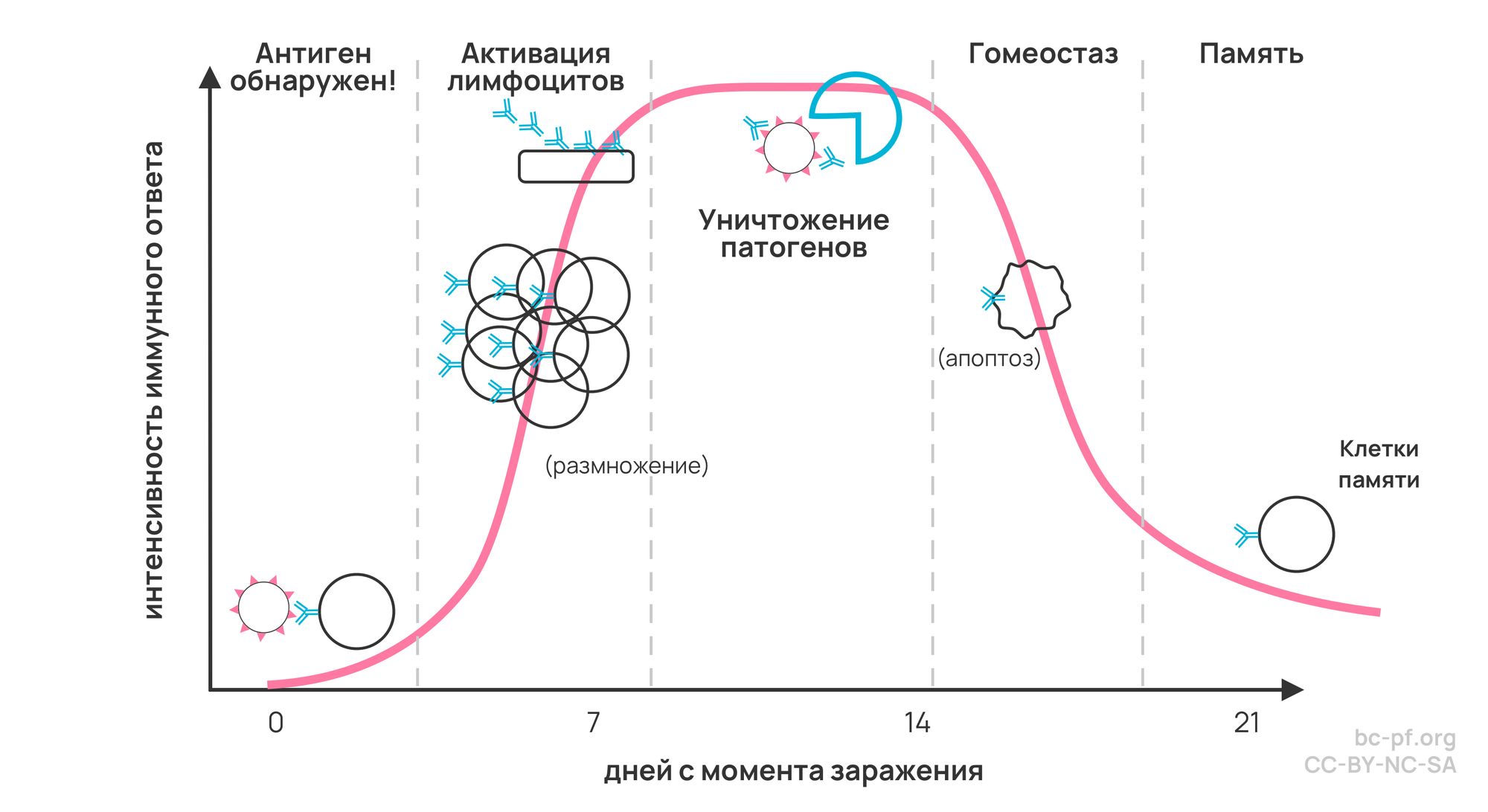
В-клетки
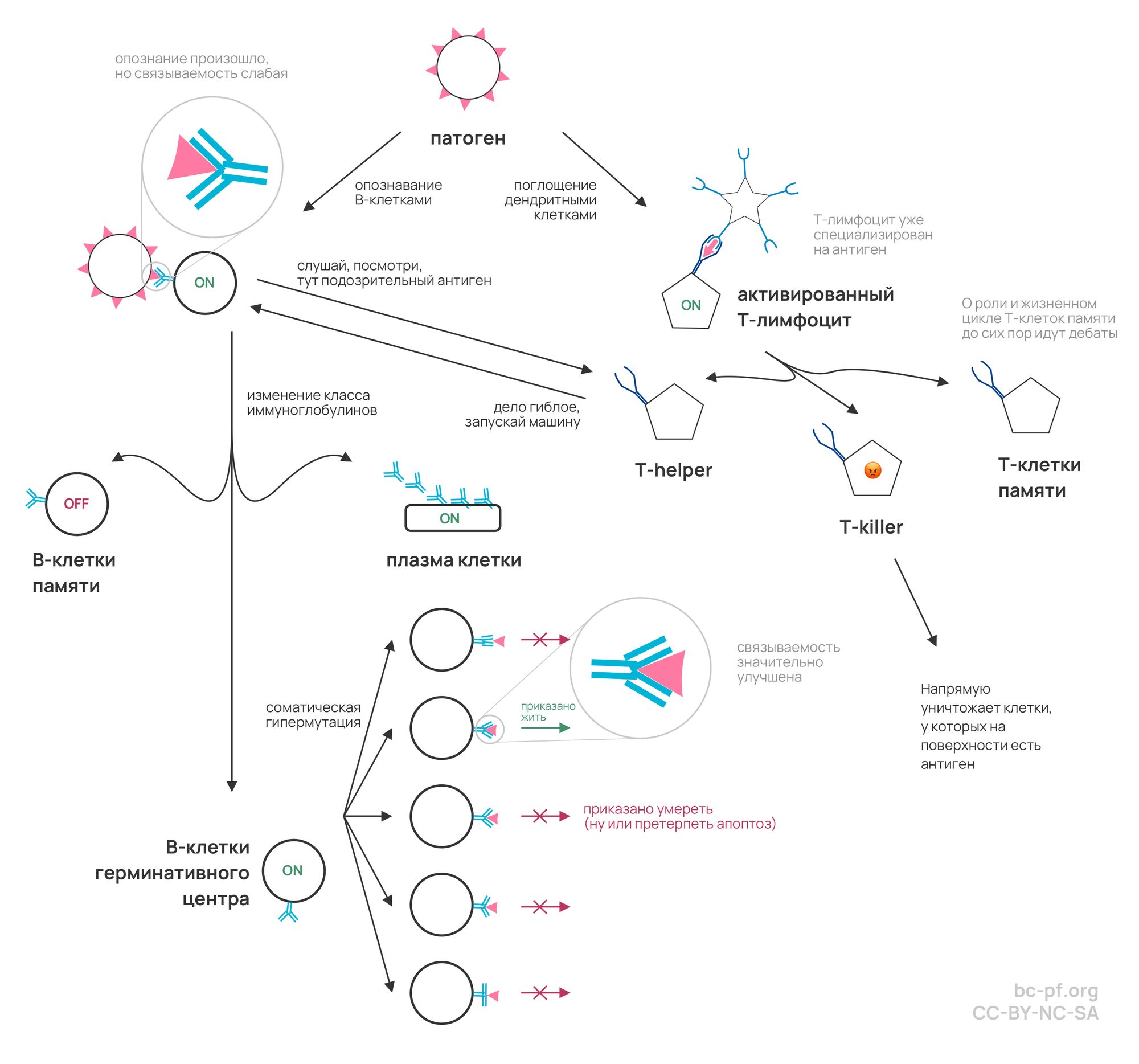
Сначала рассмотрим, как работает имунная система, связанная с В-клетками. В-клетки поглощают чужеродные пептиды (маленькие белки), разрушают их на части, а потом выставляют на своей поверхности через главный комплекс гистосовместимости второго класса (MHCII) в качестве антигенов (назовем их антиген А). Т-клетки, у которых на поверхности есть рецепторы для этих антигенов, соединяются с этим комплексом и начинают синтезировать молекулы CD40L и цитокины, которые будут стимулировать В-клетки размножаться и претерпевать процесс, называющийся «переключение классов иммуноглобулинов». В итоге мы получим три типа В-клеток: плазма клетки, В-клетки герминативного центра и клетки памяти. Плазма клетки будут синтезировать огромное количество антител, способных связываться с «антигеном А». Клетки памяти – это такие же В-клетки, с которыми мы имели дело в самом начале параграфа. Они так же будут активироваться при участии «антигена А».
В результате переключения классов иммуноглобулинов мы получаем плазма клетки, вырабатывающие антитела IgM, и клетки памяти, которые могут вырабатывать в т.ч. IgG. Именно поэтому по наличию антител IgM можно судить о том, что болезнь протекает сейчас, а по наличию IgG – о том, что человек уже переболел некоторое время назад.
А вот с В-клетками герминативного центра (он находится в лимфоузлах) происходит что-то интересное: они претерпевают соматическую гипермутацию. По сути, происходят случайные модификации в рецепторах, которые есть у В-клеток, и тем самым производятся самые различные копии. Каждая копия подходит к вспомогательной Т-клетке, активированной на «антиген А», и происходит проверка связываемости: если В-клетка стала лучше связываться с антигеном, она получает приказ жить. В обратном случае – приказ уничтожиться через апоптоз. И вот такой процесс калибровки происходит до тех пор, пока не получается достаточно хорошая связываемость.
Наконец, что происходит в гуморальном иммунном ответе? Образуются плазма клетки, которые могут производить антитела. Эти антитела связываются с «антигеном А» с определенной силой или эффективностью. Присутствие этих антител маркирует патогены для уничтожения макрофагами. Помимо этого, если антиген выполняет какую-то важную роль в жизненном цикле патогена, после связывания с антителом патоген нейтрализуется. Параллельно иммунная система проводит калибровку своих В-клеток (герминативного центра), дабы в будущем они распознавали антиген раньше, быстрее и сильнее. Именно поэтому на повторное заболевание происходит более сильный иммунный ответ.
Т-клетки
За первые двадцать лет вашей жизни ваша вилочковая железа (она же зобная железа, она же тимус) методом случайных перестановок генерирует невероятное количество неспециализированных («наивных») Т-клеток. В конце концов, при попадании антигена в организм дендритные клетки берут этот антиген и приносят юным Т-клеткам. Неспециализированные Т-клетки активируются, размножаются и специализируются. Некоторые Т-клетки пойдут регулировать работу В-клеток (мы их упоминали в предыдущей секции). Некоторые Т-клетки будут способны самостоятельно находить антиген и инициировать уничтожение зараженной клетки. Некоторые Т-клетки станут клетками памяти. В отличие от клеток памяти, образованных из В-лимфоцитов, эти Т-лимфоцитные клетки памяти изучены слабо и до сих пор в научных кругах идут дебаты об их жизненном цикле.
После того, как все инфицированные клетки организма уничтожаются, уровень антител и соответственно плазма клеток неизбежно падает. Остается лишь небольшая часть антител и некоторое количество клеток памяти. Именно поэтому гнаться за количеством антител в крови как показателем иммунитета – довольно спорное занятие.
Если вы хотите почитать более детальное описание иммунной системы – можете почитать материал у наших партнеров из "Биомолекулы".
Способы приобретения иммунитета
К этому моменту мы примерно поняли, что иммунная система состоит из двух кооперирующих элементов: тех, что маркируют чужеродные клетки/организмы, и тех, что уничтожают их. Маркировка происходит чаще всего с помощью антител. Таким образом, что помогает быстрее всего справляться с болезнями? Наличие антител.
Откуда они могут появиться? Есть два способа: антитела вырабатываются самим организмом или они в готовом виде внедряются от кого бы то ни было еще. Первый способ называется активным иммунитетом, а второй – пассивным иммунитетом.
Активный иммунитет, в свою очередь, бывает двух типов: естественный при естественном заражении и искусственный – при вакцинации. Иными словами, вакцинация – это процесс максимально приближенный к естественному созданию антител. При вакцинации мы просто не ждем пока патоген попадет в организм самостоятельно, а внедряем его заранее. Как правило, патоген предварительно ослабляется – он не может принести вреда клеткам, но по-прежнему может быть идентифицирован как чужеродный организм.
Пассивный иммунитет тоже бывает двух типов. Естественный пассивный иммунитет формируется у младенцев еще в утробе матери – мама передает свои антитела ребенку, дабы защитить его от болезней, пока он самостоятельно не может генерировать свои антитела. А искусственный пассивный иммунитет – это сыворотка – мы просто-напросто вливаем готовые антитела. Это очень полезно, когда реагировать нужно моментально (например при отравлении сильным ядом), но такой иммунитет скоротечен: он действует буквально в течение нескольких дней или недель.
Какие бывают вакцины
Мы уже поняли, что вакцинация – это искусственное заражение патогеном. Было бы довольно опрометчиво просто заражать себя полноценным вирусом – он ведь опасен. Поэтому мы должны придумать что-то более необычное. И давайте на примере вакцин от SARS-CoV-2 посмотрим, как этот "креатив" проявляется.
К слову, на эту тему ВОЗ подготовила хорошую статью.
QazVac или инактивированные вакцины
Начнем с довольно простого способа: давайте возьмем вирус и убьем его, или более добросердечно – инактивируем. Так вирус больше не может проникать в клетки и размножаться, но на нем по-прежнему висят антигены, которые могут служить триггерами имунной системы. В большинстве случаев роль антигена выполняют белки-шипы (спайковые белки), которые и дают коронавирусу его название. По заявлениям разработчиков QazVac, они берут вирус SARS-CoV-2 и инактивируют его формальдегидом. К сожалению, на сегодняшний день данных по результатам второй и третьей фазы клинических испытаний QazVac не опубликовано.
Другие инактивированные вакцины: Hayat-Vax (доступна в РК, производится в ОАЭ, но технология разработана в Китае компанией Sinopharm, результаты третьей фазы опубликованы), CoviVac (вакцина разработана в России, с \(2\) июня \(2021\) г. находится на стадии третьей фазы клинических испытаний, планируемая дата окончания – \(30\) декабря \(2022\) г.), CoronaVac (произведена компанией SinoVac в Китае, недавно получила экстренное одобрение ВОЗ и появилась в Казахстане).
Преимущества инактивированных вакцин
Узнав о новой российской вакцине выше, вы могли удивиться: «А зачем их ученым делать испытания по вакцине CoviVac, которые закончатся аж к \(2023\) году? У России уже есть вакцина, зачем еще одна? И неужели мы будем жить в условиях сан-эпид ограничений до \(2023\) года?» Дело в том, что при попадании в организм инактивированного вируса антитела вырабатываются не только на спайковый белок, но и на другие, возможно менее заметные (или как минимум менее обсуждаемые), фрагменты на поверхности вируса. Все это должно приводить к более сильному иммунитету: даже если у вируса произойдет какая-то критическая мутация спайкового белка, у организма по-прежнему будет иммунитет к SARS-CoV-\(2\). Так что вполне возможно, что вакцины, таргетирующие спайковый белок, будут первым оружием в борьбе с пандемией, позволяющим остановить экспоненциальное распространение вируса, а инактивированные вакцины станут последним гвоздем в гробу SARS-CoV-\(2\).
Недостатки инактивированных вакцин
Если инактивированные вакцины могут быть эффективнее других, почему же мы не бросим все силы на их разработку? Дело в том, что создавать инактивированные вакцины долго, дорого и сложно. Во-первых, нужно выращивать тот самый коронавирус в больших количествах, а значит нужна специальная лаборатория с повышенными стандартами защиты и соответствующим оборудованием. Во-вторых, нужно время на то, чтобы изучить, как ведет себя вирус и какие побочные эффекты могут быть.
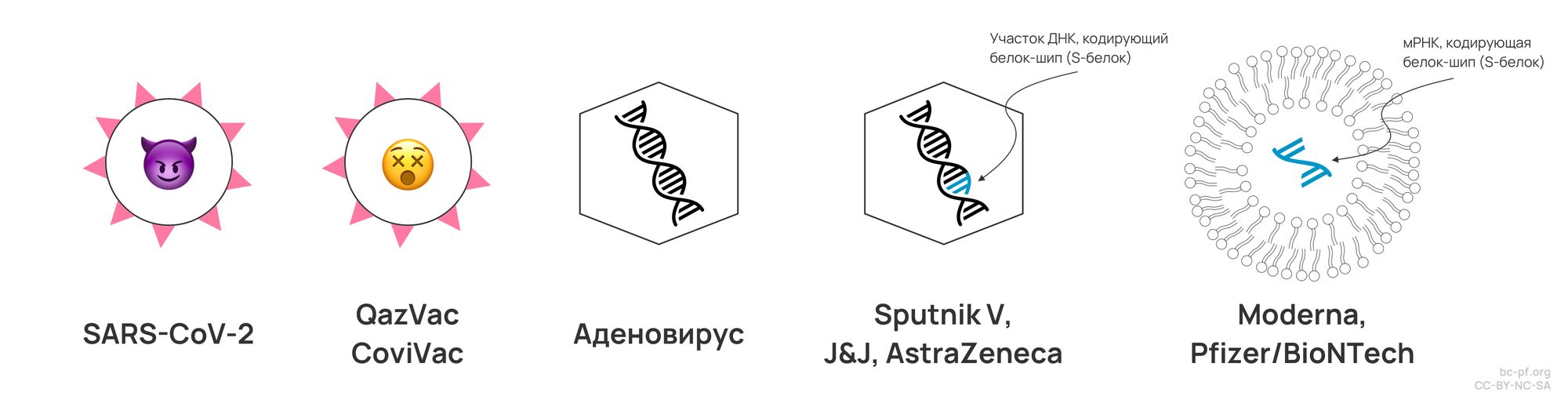
Sputnik V или векторные вакцины
Немного проще и быстрее сделать векторную вакцину. Что мы делаем: мы ищем какой-то фрагмент коронавируса, который не должен сильно меняться от варианта к варианту. В этой роли лучше всего выступает спайковый белок: если у коронавируса не будет спайкового белка, он не сможет проникнуть в клетку. Значит, скорее всего, этот самый белок будет более-менее постоянным в различных вариантах. Поэтому, мы берем последовательность ДНК, которая кодирует этот спайковый белок, и хотим доставить ее в клетку, где из этой ДНК образуется мРНК, выступающая инструкцией для рибосом по созданию спайкового белка (этот процесс описывается центральной догмой молекулярной биологии).
Кто лучше всего умеет проникать в клетки? Вирусы. Давайте возьмем вирус, лишим его возможности размножаться, удалив ген Е1, и в ДНК вируса (вирус – это по сути молекула ДНК обернутая в капсулу) встроим последовательность, которая кодирует спайковый белок.
Чуть подробнее о центральной догме молекулярной биологии: ДНК выступает в роли генетического материала, в котором содержатся инструкции по созданию определенных белков. В результате транскрипции образуются «выжимки» из сборника инструкций, содержащие алгоритм создания одного конкретного белка. Этими выжимками выступают мРНК. мРНК отправляются в эндоплазматический ретикулум, где происходит синтез белка по этим инструкциям. Процесс транскрипции и синтеза белка необратимый: из мРНК нельзя сделать ДНК (за редкими исключениями), из белка нельзя сделать мРНК.
Примерно так работают вакцины AstraZeneca, Johnson & Johnson и Sputnik V. В качестве доставщиков у каждого выступают аденовирусы. У AstraZeneca это вирус ChAdOx\(1\), изолированный из шимпанзе, у Johnson & Johnson это аденовирус человека Ad\(26\) (\(26\) – это серотип, то есть разновидность), а у Спутника – одновременно Ad\(26\) в первой дозе и Ad\(5\) во второй.
Ответим на несколько вопросов.
Почему именно аденовирус?
Аденовирусы – одни из самых распространенных вирусов, поражающих человека. Так, разные подвиды вызывают заболевания от простуды до пневмонии. И поэтому неудивительно, что геном аденовируса очень хорошо изучен: мы знаем, за что отвечает каждый участок последовательности ДНК. Да и в целом, ДНК аденовируса может вмещать довольно большие «вставки» новых участков ДНК. Например, в ДНК аденовируса мы можем вместить последовательность, кодирующую спайковый белок.
Аденовирусы изначально хотели использовать как инструменты генной терапии: когда в геном человека нужно что-то встроить. Зачем нам это может потребоваться? Для лечения генетических заболеваний или рака. Но к сожалению для генной терапии и к счастью для вакцинологии, аденовирусы очень плохо интегрируются в геном человека. И поэтому еще двадцать лет назад началась активная работа по разработке вакцин на базе аденовирусов. Например, началась разработка вакцин от ВИЧ или новых вакцин от туберкулеза; на базе аденовируса \(26\) компанией Johnson & Johnson была создана вакцина от Эболы. Сейчас ведется работа и по созданию универсальной вакцины от гриппа на базе аденовирусов (текущие вакцины используют инактивированные вирусы, а поскольку вирус Influenza мутирует крайне быстро, новые вакцины приходится делать каждый год).
Почему используются разные серотипы?
Более чем \(80\)% населения Земли сталкивалось хотя бы с одним серотипом аденовируса, благодаря чему имеет иммунитет к такому серотипу. Из-за этого при использовании вакцины на базе аденовируса, клетки с этой вакциной могут не успеть синтезировать нужный белок (например спайковый), поскольку быстро начнется иммунная реакция к аденовирусам и эти клетки просто сожрут или, говоря по-научному, произойдет фагоцитоз. С одной стороны, это хорошо – у нас есть естественный лимит по времени нахождения аденовирусной вакцины в организме человека. Иными словами, она не будет циркулировать вечно: рано или поздно разрушится. Но с другой стороны, нам бы хотелось чуть-чуть увеличить ее время нахождения, чтобы у нас успел выработаться иммунитет к тому, от чего мы делаем вакцину.
Для достижения этой цели можно использовать более редкие серотипы. А может даже и два разных, что собственно и сделали разработчики Спутника.
Moderna и Pfizer-BioNTech
А обязательно ли нам использовать другой вирус для доставки белка? Нет, но и только спайковый белок доставить в организм мы не можем. Почему? Белок – это огромная структура, которая не может сама по себе хорошо распространяться по организму или попадать в кровеносные сосуды. Что тогда можно сделать?
Обращаясь к центральной догме молекулярной биологии, мы вспоминаем, что есть три «стадии» или «формы» информации: ДНК, мРНК и белки. Вариант с доставкой ДНК мы изучили на примере аденовирусов, вариант с доставкой белка крайне сложный и скорее всего непрактичный. Что остается? мРНК.
Именно мРНК и использовали Moderna и BioNTech. Причем их мРНК кодирует не просто спайковый белок, а спайковый белок в определенной конформации, способной инициировать иммунную реакцию, но не позволяющей белку проникать в клетки человека. Разница вакцин Moderna и BioNTech заключается в способе доставки этих мРНК в клетки (мРНК тоже доставить непросто, но проще, чем белки).
Интересное примечание: вакцина Pfizer/BioNTech чаще всего в общественном дискурсе называется вакциной Pfizer. Возможно, людей утешает то, что Pfizer – это огромная корпорация с многовековой историей. Только важно понимать, что вакцину изобрел BioNTech, по своей сути германский стартап, а Pfizer помог с производством и распространением. Так что и Модерна, и «Пфайзер» – одного поля ягоды.
Мифы и заблуждения о вакцинах
В этой секции мы попробуем ответить на жгучие вопросы так называемых антиваксеров. На самом деле, успех распространения антипрививочных тезисов от части обоснован тем, что эти тезисы могут быть частично взяты из вполне научных работ. Но как правило, всегда происходит "вырывание" из контекста. Давайте вместе посмотрим:
А может ли мРНК как-то повлиять на ДНК?
Нет.
Во-первых, чтобы это произошло, мРНК сначала должна пройти через двойную ядерную мембрану. Для этого у мРНК должны быть специальные опознавательные элементы (грубо говоря – пропуск). Последовательность мРНК обеих вакцин известна и не содержит таких пропусков.
Во-вторых, чтобы мРНК превратилась в ДНК нужен фермент reverse transcriptase. Такие ферменты в большинстве своем встречаются исключительно у вирусов. Это не значит, что в организме человека их нет – они, например, есть в комплексе теломеразы, который удлиняет теломеры хромосом человека. Но при этом эти теломеразы могут транскрибировать исключительно ту последовательность РНК, которую они сами и содержат. Они не могут транскрибировать постороннюю мРНК.
В-третьих, одно дело транскрибировать мРНК в ДНК, другое дело – встроить эту новую последовательность ДНК в основные молекулы ДНК человека (ну или проще – в хромосомы). Для этого нужен еще один фермент – интеграза, которая специализируется на встраивании этих последовательностей ДНК. Наверное очевидно, что поскольку эти последовательности ДНК, которые связаны со спайковыми белками для нас чужеродны, у нас нет ферментов, которые могли бы их интегрировать в наши ДНК.
Стоит ли говорить, что в растворе вакцин тоже нет ни обратных транскриптаз, ни интеграз.
В любом случае, даже если вы опасаетесь мРНК вакцин, стоит учитывать, что:
- Вам никто их и не предлагает. Если вы читаете меня из Казахстана, у вас физически нет возможности сделать вакцину от Pfizer/BioNTech или Moderna.
- Если вы опасаетесь внедрения вирусных РНК в ваш геном – вам нужно вакцинироваться. Почему? А потому, что появляются данные, что РНК, содержащаяся в коронавирусе SARS-CoV-\(2\), может встраиваться в ДНК в ходе естественного заражения вирусом. Вы спросите, а откуда у коронавируса та самая обратная транскриптаза? А я вам скажу: она ему жизненно необходима для репликации. Так что нетронутый коронавирус при естественном заражении очень даже может серьезно вам навредить.
О стабильности мРНК
Кто-то может спросить: а что, если я получу мРНК вакцину, то я потом всю жизнь буду вырабатывать спайковые белки? Нет. мРНК крайне быстро подвергаются биодеградации, что, к слову, является одной из проблем при разработке мРНК вакцин.
Вернемся к генной терапии и аденовирусу
Вопрос, который никто не задавал, но на который все равно стоит найти ответ. Мы поняли, что мРНК не будет интегрироваться в ДНК. А может ли ДНК аденовируса интегрироваться в ДНК человека? И ответ, как ни странно, не является однозначным нет. Однако без паники!
Во-первых, известно, что аденовирус является эписомным вектором. Так, есть вирусы, чьи ДНК напрямую интегрируются в геном хозяина. А есть вирусы, которые просто находятся «в сторонке» и занимаются своими делами отдельно от естественных клеточных механизмов. Именно поэтому общий консенсус заключается в том, что аденовирус (а особенно т.н. replication-defective или тот, который не может самостоятельно размножаться) не может интегрироваться в геном хозяина (например человека).
Однако в \(2010\) году была попытка подсчета частоты рекомбинации вирусных ДНК с геномом хозяина, где в качестве хозяина выступали клетки печени мышей. И здесь начинается самое интересное. Если посмотреть одним глазом, можно увидеть частоту с порядком \(10^{−5}\), или один на сто тысяч, и успокоиться. Если посмотреть двумя глазами, можно увидеть рассуждение:
Печень взрослого человека содержит 1011 гепатоцитов. Даже при частоте интеграции в 10−5, общее количество клеток, которые будут содержать интегрированный вектор будет находиться в порядке 107 (десяти миллионов).
И тут можно запаниковать. А еще это можно «вырезать» о и использовать как аргументацию против аденовирусных прививок. Но если прочитать дальше, те же самые авторы пишут:
Однако, чтобы эти данные имели значение в рамках оценки рисков, необходимо их сравнить с частотой спонтанной мутации в клетках печени. Достоверно известно, что такая частота имеет порядок 10−5 в грызунах. Аналогичные данные для людей авторам не известны. Но например, гемопоэтические стволовые клетки (предшествующие всем кровяным клеткам) изучены довольно хорошо и частота спонтанных мутаций варьируется от 10−4 до 10−8. В итоге, если посчитать вероятность интеграции в определенный ген, то для аденовирусов она будет в два раза выше, чем при случайной мутации, но обе вероятности имеют порядок 10−9 (или один на миллиард). Если быть точнее: 0.9 × 10−9 для случайных мутаций и 1.8 × 10−9 для интеграций аденовирусов.
Возможно, на этом моменте вы зададитесь вопросом: и что же делать? Здесь важно понимать, что рациональное принятие решений должно основываться на сравнении рисков. Просто потому, что практически не бывает ничего однозначного. Не может существовать вакцины, которая на \(100\)% эффективна и на \(100\)% безопасна.
Тем не менее это не значит, что вакцины бесполезны. Если взять промежуточные данные третьей фазы Спутника:
Через \(21\) день после получения первой дозы вакцины, у \(16\) участников (\(0.1\)%) из \(14 964\) человек, получивших вакцину, и у \(62\) (\(1.3\)%) участников из \(4 902\) человек, получивших плацебо, был подтвержден COVID-\(19\). В итоге эффективность вакцины равна \(91.6\)%.
Иными словами, аж \(16\) человек заразились ковидом, несмотря на получение вакцины. Но при этом, для тех, кто получал вакцину, вероятность заразиться в \(10\) раз меньше. Более того,
Тяжесть протекания болезни значительно не отличалась у тех, кто заразился в течение первых двух недель после получения вакцины. А у тех, кто заразился в промежутке от \(15\) до \(21\) дня после первой дозы, вероятность средней или тяжкой формы covid-19 была снижена на \(73.6\)%. А у тех, кто заразился после получения второй дозы, вероятность средней или тяжкой формы была снижена на \(100\)%.
Выходит, получив вакцину, вы все еще можете заразиться и получить положительный ПЦР. Однако скорее всего, болезнь пройдет в легкой форме и без тяжелых последствий.
Но допустим, вас все еще беспокоит тот факт, что вероятность интеграции не равна нулю. Вы, возможно, удивитесь, но при каждой смене поколения (т.е. примерно каждые \(20\)-\(30\) лет) в ДНК человека накапливается от \(100\) до \(200\) различных мутаций. Мутации происходят постоянно – знаете вы об этом или нет. Или, возможно, вы удивитесь, что как минимум \(45\)%, почти половина, вашего ДНК состоит из транспозонов. Что такое транспозоны? Это участки ДНК, которые способны самостоятельно вырезаться из общей последовательности и встраиваться в другом месте. Транспозоны – это один из сильнейших двигателей эволюции, который в организме человека сейчас спит, и вероятность, что они проснутся уж точно не равна нулю. А что будет, если они проснутся – страшно представить!
Наконец, как минимум, если вас заботит эта ненулевая вероятность интеграции, то я надеюсь, что вы не кушаете шашлык или любое другое мясо на гриле. Почему? При готовке мяса на открытом огне возможен следующий процесс: капельки жира стекают с мяса, падают на источник огня и сгорают с образованием полициклических ароматических углеводородов (ПАУ), которые, поднимаясь вместе с дымом, могут оседать на поверхности мяса. А в чем проблема ПАУ? Они обладают мутагенными и канцерогенными свойствами – иными словами, могут вызывать мутации и рак.
Какова мораль? Наш мир гораздо более сложный и неоднозначный, чем может представляться.
Аденовирусы и ВИЧ
В октябре \(2020\) года все в том же Ланцете выходит письмо о повышенной вероятности заражения ВИЧ при использовании вакцин на базе аденовируса серотипа \(5\). И снова: если вырвать это из контекста, можно запаниковать.
А в чем собственно контекст? В начале \(2000\)-х проводились испытания вакцины от ВИЧ на базе Ad5. Оказалось, что вероятность заражения ВИЧ у людей с иммунитетом к Ad\(5\) была выше, чем у контрольной группы. Но не все так просто. Во-первых, речь идет о цифрах \(5.1\)% для тех, у кого есть иммунитет к Ad\(5\), и \(2.1)% для тех, у кого этого иммунитета нет. Во-вторых, речь идет о мужчинах, занимающихся незащищенным сексом с другими мужчинами. Это все есть в тех же самых результатах исследований, на которые ссылаются авторы письма, датированного октябрем \(2020\).
«Побочные эффекты»
Напоследок хотел бы поговорить о так называемых побочных эффектах вакцин. Почему я беру фразу побочные эффекты в кавычки? То, что чаще всего описывается этой фразой – температура, головная боль, усталость – все это не является побочными эффектами. Это, я бы сказал, самые прямые эффекты работы вакцины. Я думаю, прочитав начало статьи про работу иммунитета, вы должны понять, почему после вакцинации ваш организм самостоятельно вырабатывает иммунитет к вирусу. Повышение температуры, головная боль, усталость – это симптомы иммунной реакции организма. И чем сильнее у вас эти симптомы – тем хуже, скорее всего, вы бы перенесли заражение настоящим коронавирусом.
Смысл вакцинироваться, если появляются новые варианты?
Ответ крайне произачный: новые варианты появляются именно потому, что люди не вакцинируются. Это легко продемонстрировать даже математически: частота мутаций есть постоянная величина. У вирусов она выше, чем у людей, и находится в пределах от \(1\) на миллион до \(1\) на \(10 000\). Если одновременно болеет миллион человек, скорее всего, нас ждет N мутаций. Если одновременно болеет 100 миллионов человек – нас ждет \(100\)N мутаций.
Если кому интересно: частота мутаций относится к копированию генетического материала, то есть одна мутация на \(10 000\) или миллион нуклеотидов, которые претерпевают копирование. А копирование может происходить в нескольких клетках, так что частота мутаций внутри одного организма может быть выше, чем \(1\) на \(10 000\). При этом далеко не все мутации приводят к резкой измене функции – некоторые остаются незаметными. Именно поэтому нам не особо важно смотреть на абсолютные частоты мутаций: самое главное понимать, что во сколько раз больше болеет людей, во столько же раз выше вероятность, что одна из мутаций окажется крайне опасной и приведет к появлению нового варианта коронавируса.
Заключение
Итак, что мы сегодня узнали:
- Иммунитет состоит из двух концептуальных частей: та, что идентифицирует чужеродные частицы, и та, что уничтожает их. Для идентификации первая чаще всего использует антитела, которые связываются с антигенами. После заболевания (или вакцинации) их уровень падает, но инструкции по их созданию хранятся в клетках памяти.
- Механизм работы вакцин очень близок к механизму естественного заражения. Вакцинация – это простое предоставление возможности вашему организму самому выработать защиту от вируса.
- Ни одна вакцина не может быть абсолютно эффективной на все \(100\)%. Вакцинация не предотвращает заражение. Вакцинация увеличивает ваши шансы не заразиться, а если и заразитесь, то хотя бы шансы перенести ковид в легкой форме.
- Вакцины, которые были созданы для борьбы с COVID-\(19\) не являются абсолютным новшеством. Работа с вакцинами на базе аденовирусов ведется уже несколько десятков лет. Так же использование мРНК в качестве вакцин началось не в \(2020\) году.
- Заболевание коронавирусом может привести к интеграции вирусных ДНК в организм человека с гораздо большей вероятностью, чем при использовании аденовирусных вакцин. А вероятность интеграции при использовании аденовирусных вакцин незначительно выше частоты случайных мутаций, которые происходят каждый день.
И, пожалуй, самое главное: при анализе рисков – нужно оценивать не их абсолютные значения, а сравнивать с чем-то другим.
ИМХО
И в конце, если позволите, я спущусь с более объективных утверждений до уровня личной позиции. Я уважаю людей, у которых последовательная и обоснованная позиция. Даже если она противоположна моей. Но я абсолютно не понимаю, когда люди, которые в прошлом году абсолютно наобум пичкали себя антибиотиками, арбидолами, ингавиринами, а кто-то даже кололся гепарином и дексаметазоном, ни разу не задумываясь об их химическом составе, механизме действия или безопасности применения, сейчас ставят чудовищно высокие стандарты по отношению к вакцинам (а-ля хотим \(100\)% безопасность и \(100\)% эффективность). Может хватит самих себя обманывать и делать вид, что вы разбираетесь в медицине? Вы же элементарно не понимаете или не осознаете разницы между бактериями и вирусами.
То, что люди не понимают разницы между бактериями и вирусами в том числе и проявляется в лексике. Вы часто слышали фразу «дельта штамм» коронавируса? А она абсолютно некорректна. По отношению к вирусам правильно говорить «вариант». Например, «дельта вариант»
Кто-то считает, что вакцинация – личный выбор каждого. Ну хорошо, пусть, это ваш выбор. Но когда вам не будет хватать места в поликлинике или долго будет ехать скорая, вы не начинайте обвинять других – это последствия вашего выбора. Ни одна система здравоохранения в мире не способна выдержать одновременный наплыв даже \(30\)% граждан. Помните, любой выбор имеет последствия. Любой выбор и любая свобода сопряжены с ответственностью. И если уж хотите воспользоваться первым – будьте готовы ко второму.
P.S.
Выражаю благодарность Загрибельному Б.А. и Адылхан А.Қ. за рецензии и проверку на научную точность
Редактор: Дарина Мухамеджанова
